(इन्फर्टिलिटी). प्रजनन करण्याची असमर्थता. सूक्ष्मजीवांपासून ते वनस्पती, प्राणी, मानवापर्यंत सर्व प्रकारांच्या सजीवांसाठी वंध्यत्व ही संज्ञा लागू होते. एखाद्या वनस्पतीला अविकसित प्रजोत्पादक अवयवांमुळे वंध्यत्व येऊ शकते. जर पुंकेसर आणि जायांग अविकसित अथवा नसतील, तर वनस्पती प्रजनन करू शकत नाहीत. प्राण्यांमध्ये पुनरुत्पादन अवयव विकसित न झाल्यास, त्यांच्यात वंध्यत्व येते. खेचरासारखे संकरित प्राणी प्रजनन करू शकत नाहीत. मानवामध्ये वंध्यत्व येण्याची अनेक कारणे असतात. पुनरुत्पादक अवयवांच्या संरचनेतील दोषांमुळे किंवा काही आजारांमुळे पुनरुत्पादक अवयवांवर परिणाम होऊन वंध्यत्व येते. पीयूषिका ग्रंथी, अवटू ग्रंथी, अधिवृक्क ग्रंथी आणि जनन ग्रंथींनी स्रवलेल्या संप्रेरकांचे अयोग्य संतुलन अंडपेशी व शुक्रपेशी तयार करण्यास अक्षम होतात. ही नोंद मानवी प्रजनन अक्षमतेसंबंधी आहे.
वैद्यकीयदृष्ट्या एखाद्या जोडप्याला त्यांच्यात एक वर्षापर्यंत नियमित समागम करूनही (किंवा संततिनियमनाच्या कोणत्याही पद्धतीचा अवलंब केल्याशिवाय) गर्भधारणा न झाल्यास ते जोडपे प्रजनन अक्षम आहे, असे म्हटले जाते. प्रजनन अक्षमतेला पुरुष (२०–३०%), स्त्रिया (२०–३५%) तसेच स्त्री-पुरुष दोघेही (२५–४०%) किंवा अज्ञात कारणे (३३%) जबाबदार असतात. बऱ्याच प्रकारांच्या प्रजनन अक्षमतेवर वैद्यकीय उपचारांनी मात करता येते.
पुरुष व स्त्री दोघेही अप्रजननक्षम असू शकतात. अशा परिस्थितीमुळे ते जोडपे अप्रजननक्षम ठरते. सर्वसाधारणपणे सु. २०% जोडप्यांमध्ये प्रजनन अक्षमतेची कारणे स्पष्टपणे दिसून येत नाहीत. तंबाखू, कोकेन, अफू इ. मादक पदार्थांचे सेवन, धूम्रपान, मद्यपान, पीडनाशके, तणनाशके, रंगकामात वापरली जाणारी रसायने यांचा संपर्क, अतिस्थूलता इ. कारकांमुळे प्रजनन अक्षमतेची संभाव्यता वाढते.
स्त्रियांमधील कारणे : स्त्रियांमध्ये प्रजनन अक्षमतेचे लक्षण गर्भधारणा न होणे हेच नाही, तर गर्भावस्था पूर्ण मुदतीपर्यंत न टिकणे हेही मानले जाते. स्त्रियांमध्ये प्रजननाच्या समस्या अंडमोचन, गर्भाशय यांच्या दोषांमुळे तसेच वाढत्या वयामुळे उद्भवू शकतात. अंडमोचनाच्या समस्या सु. २५% प्रजनन अक्षमतेला कारणीभूत असतात. यांत सामान्यपणे अंडपेशी तयार न होणे, अंडमोचन नियमित न होणे, अंडपेशी विकृत असणे इ. विकृती आढळतात. यामागे जनुकीय दोष, रसायने व प्रारण उपचारांमुळे गुणसूत्रांमध्ये झालेले बदल, मधुमेह तसेच अवटू ग्रंथी, अधिवृक्क ग्रंथी, पीयूषिका ग्रंथी, जनन ग्रंथी या ग्रंथींचे काही आजार कारणीभूत असू शकतात. काही वेळा स्त्रियांमध्ये अँड्रोजेन या पु-संप्रेरकांची पातळी वाढते आणि अंडपेशीची वाढ पूर्ण होत नाही. तसेच फॅलोपी वाहिन्यांमध्ये (अंडवाहिन्यांमध्ये) अडथळा येणे, व्रण पडणे इ. दोषांमुळे फलनात अडचणी येतात. क्लॅमिडीया, परमा (गाेनोऱ्हिया) यांसारख्या रोगांच्या संक्रामणाने हे होऊ शकते. गर्भाशयात तंतुमय अर्बुदे (फायब्रॉइडे) झाल्याने फलित अंडपेशीचे रोपण होत नाही. तसेच गर्भाशयाच्या अंतस्त्वचेची वाढ (एण्डोमेट्रिसीस) फॅलोपी वाहिनीत अथवा अंडाशयाभोवती झाल्यास प्रजनन अक्षमता उद्भवते. वाढत्या वयानुसार स्त्रियांच्या अंडाशयाची कार्यक्षमता कमी होते. तसेच अंडाशयातील अंडपेशींचा साठाही कमीकमी होत जातो. त्यामुळेही स्त्रियांची प्रजननक्षमता कमी होते.
पुरुषांमधील कारणे : पुरुषांमध्ये टेस्टोस्टेरॉन, एफएसएच (फॉलिकल स्टिम्युलेटिंग हॉर्मोन; पुरक उद्दीपक संप्रेरक) आणि आयसीएसएच (इंटरस्टेशियल सेल स्टिम्युलेटिंग हॉर्मोन) या संप्रेरकांच्या पातळीवर प्रजननक्षमता अवलंबून असते. त्यांच्या पातळीत फरक पडल्यास प्रजननक्षमता घटते. वीर्यामधील शुक्रपेशींची संख्या आणि प्रजननक्षमता यांचाही संबंध असतो. सामान्यपणे वीर्यामध्ये प्रतिमिली. २–४ कोटी शुक्रपेशी असतात. त्यांपैकी सु. १०% शुक्रपेशींमध्ये काहीतरी दोष असतो. जागतिक आरोग्य संघटनेच्या मानकानुसार, फलनासाठी एका स्खलनामध्ये शुक्रपेशींची संख्या प्रतिमिलि. ३–४ कोटी असावी लागते. अंडपेशीचे फलन फक्त एकाच शुक्रपेशीद्वारे होत असले, तरी वीर्यातील शुक्रपेशींची संख्या कमी असल्यास फलनाची शक्यता कमी होते. शुक्रपेशींच्या संख्येबरोबर त्यांची क्रियाशीलता देखील महत्त्वाची असते. स्खलन झालेल्या शुक्रपेशींपैकी ५०% शुक्रपेशी निरोगी व हालचाल करणाऱ्या लागतात. सामान्यपणे शुक्रपेशींने पाच सेकंदात २५ मायक्रोमीटर अंतर पार करावे लागते. सूक्ष्मदर्शीखाली त्यांची हालचाल पाहून शुक्रपेशी चपळ आहेत किंवा नाहीत, हे पाहता येते. शुक्रपेशींचा आकार, संरचना, वीर्यातील फ्रुक्टोज व सामू इ. बाबींचा प्रजननक्षमतेवर परिणाम होतो. शुक्रपेशींच्या शेपटीच्या आकारावरून आणि शुक्राग्र व शीर्षाच्या स्थितीवरून शुक्रपेशी निरोगी किंवा विकृत आहे, हे समजते. वयाच्या पन्नाशीनंतर विकृत शुक्रपेशींची संख्या वाढत जाते आणि त्यांद्वारे अंडपेशींचे फलन घडून येत नाही. अशा वेगवेगळ्या कारणांमुळे पुरुषांची प्रजननक्षमता कमी होते.
प्रजनन अक्षमतेवर उपचार : आधुनिक वैद्यकीय उपचारांनी प्रजनन अक्षमतेवर मात करणे शक्य झाले आहे. यासाठी प्रथम प्रजनन अक्षमतेच्या कारणांचे निदान करून घेतात. स्त्रीची किंवा पुरुषाची प्रजननक्षमता वाढवण्यासाठी फलनक्षमताकारक औषधे, वैद्यकीय साधने, शस्त्रक्रिया इ. बाबी स्वतंत्रपणे किंवा संयुक्तपणे वापरतात. शुक्रपेशी दर्जेदार असतील आणि स्त्रीची प्रजनन संरचना चांगल्या स्थितीत असेल तर गर्भाशय उद्दिपनासाठी औषधे देतात. काही वेळा गर्भधारणेसाठी गर्भाशय टोपी वापरण्याचा सल्ला देतात. या टोपीत शुक्रपेशी ठेवून अंडपेशीमोचन होण्याच्या सुमारास ती गर्भाशयापाशी ठेवतात आणि शुक्रपेशी गर्भाशयात सोडतात. फलन जर शरीरात घडवून आणण्याचे उपचार यशस्वी झाले नाहीत तर कृत्रिम गर्भधारणेचा पर्याय वापरतात.
कृत्रिम गर्भधारणा तंत्रात प्रयोगशाळेत पेट्री बशीत (इन व्हिट्रो) मानवी अंडपेशी आणि शुक्रपेशी यांचे फलन घडवून आणतात. फलित केलेल्या अंडपेशीचे रोपण स्त्रीच्या शरीरात करतात. म्हणून याला कृत्रिम गर्भधारणा म्हणतात. या तंत्राला ‘टेस्ट ट्यूब बेबी’ असेही म्हणतात. मात्र यात अर्भकाची गर्भधारणा अथवा जन्म परीक्षानळीत होत नाही.
१९७८ मध्ये सर्वप्रथम कृत्रिम गर्भधारणा तंत्राने ल्युसी ब्राउन या बालिकेचा जन्म घडवून आणला गेला. हे तंत्र शोधून काढल्याबद्दल रॉबर्ट जी. एडवर्ड्स यांना शारीरक्रियाविज्ञान वा वैद्यक शाखेसाठी २०१० मधील नोबेल पारितोषिक देण्यात आले. या तंत्रात स्त्रीची अंडपेशी शरीरातून काढून पेट्री बशीतील वृद्धी माध्यमात ठेवली आणि त्या पेट्री बशीत शुक्रपेशी सोडण्यात आल्या. नंतर ही बशी शरीराच्या तापमानाला म्हणजे ३७.५º से. तापमानाला आणि कार्बन डायऑक्साइडयुक्त उबवण यंत्रात ठेवली. अंडपेशीचे फलन झाल्यानंतर ती फलित अंडपेशी स्त्रीच्या गर्भाशयात सोडण्यात आली. अशा प्रकारे ल्युसी ब्राउन हिचा जन्म घडून आला. नैसर्गिकपणे स्त्रीच्या शरीरात एका ऋतुचक्रात एकच अंडपेशी उपलब्ध होत असल्याने, अंडपेशी आणि शुक्रपेशी यांचे फलन झाले नाही तर अंडपेशी उपलब्ध होईपर्यंत पुढल्या ऋतुचक्राची वाट पहावी लागते. या तंत्रात जोडप्याच्या सोईनुसार गर्भधारणा करता येऊ शकते.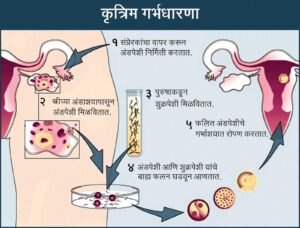
आधुनिक कृत्रिम गर्भधारणा तंत्रात पुढील टप्पे आहेत–
(१) कृत्रिम गर्भधारणा करण्याआधी स्त्री प्रजनन चक्राचा काळजीपूर्वक अभ्यास केला जातो. यात स्त्रीच्या रक्ताची चाचणी करून गर्भाशयाची स्थिती, पीतपिंड उद्दीपक (ल्युटिनायझिंग संप्रेरक; एलएच) आणि पुटक उद्दीपक संप्रेरक (एफएसएच) यांचे प्रमाण आणि इस्ट्रोजेनची पातळी पाहिली जाते. स्त्रीमध्ये एचआयव्ही व हिपॅटायटिस यांसारखे संसर्ग आहेत किंवा नाहीत, याची खात्री केली जाते. अन्यथा उपचार केले जात नाहीत. अल्ट्रासाउंड (स्वनातीत) चाचणीद्वारे गर्भाशय भित्तिकेची आणि अंडाशयाची पाहणी करून गर्भरोपणाचा दिवस व काळ ठरविला जातो.
(२) एका क्रमबद्ध पद्धतीने अंडपेशी केव्हा मिळवायची, तिचे फलन केव्हा करायचे व फलित अंडपेशीचे रोपण कसे करायचे, याची आखणी केली जाते. अंडाशयातून दर्जेदार अंडपेशी गोनॅडोट्रोपीन स्रावी संप्रेरकाच्या (गोनॅडोट्रोपीन रिलीझिंग हॉर्मोन, जीएनआरएच) प्रभावाखाली मिळवली जातात.
(३) अंडाशयातून एकापेक्षा अधिक अंडपेशी उपलब्ध होण्यासाठी जीएनआरएच संप्रेरकाची अंत:क्षेपणे देतात. त्यामुळे अंडाशय उद्दीपित होऊन अनेक अंडपुटके विकसित व पक्व होऊन अंडपेशी तयार होतात. अशा प्रत्येक अंडपेशीभोवती संरक्षक व पोषक पेशींचा थर असतो.
(४) योनिमार्गे अल्ट्रासाउंड उपकरणाद्वारे अंडाशय तपासून एका लांब पोकळ सुईमधून चूषण उपकरणाद्वारे (ॲस्पिरेटर) एका वेळी सु. २० अंडपेशी काढून घेतात व पेट्री बशीत ठेवतात. ही कृती भूल देऊन केली जाते. अंडपेशी पक्व झाल्याची खात्री सूक्ष्मदर्शीखाली करून त्या ३७.५º से. तापमानाला निर्जंतुक मिश्रणात उबवण पेटीमध्ये ठेवतात. याच वेळी पुरुषाचे वीर्य मिळविले जाते आणि त्यातील शुक्रपेशी योग्य मिश्रणात साठवून फलनासाठी तयार केल्या जातात.
(५) अंडाशयातून मिळवलेल्या अंडपेशी निकोप असल्याची खात्री करून तंत्रज्ञ योग्य वृद्धी व पोषण माध्यमात अंडपेशी आणि शुक्रपेशी यांचे फलन सूक्ष्म-अनुयोजन (मायक्रोमॅनिप्युलेशन) तंत्राने करतात. फलित अंडपेशी ३७.५ से. तापमानाला व कार्बन डायऑक्साइड उबवण यंत्रात ठेवतात. १२ ते ४८ तासानंतर फलित अंडपेशीचे विभाजन होऊन दोन पेशी तयार होतात. या पेशी ७२ तास उबवल्यानंतर बहुपेशीय गर्भ तयार होतात. निरीक्षणानंतर वाढ झालेले हे दोन गर्भ गर्भाशयात क्षेपित करतात. काही काळाने त्यांचे गर्भाशय अंत:त्वचेमध्ये रोपण होते.
कृत्रिम गर्भधारणेतून तयार झालेल्या गर्भाचे रोपण करण्यासाठी स्त्रीचे गर्भाशय सक्षम नसेल तर गर्भाचे रोपण कायदेशीररीत्या दुसऱ्या सक्षम स्त्रीच्या गर्भाशयात करतात आणि गर्भ वाढवतात. नऊ महिन्यांच्या गर्भावधीनंतर प्रसूती होऊन मूल जन्माला येते. या दुसऱ्या स्त्रीला भारितकुक्षी माता (सरोगेट मदर) म्हणतात.
कृत्रिम गर्भधारणेच्या या पद्धतीला ‘गर्भधारणा चक्र’ (प्रेग्नन्सी सायकल) असेही म्हणतात. प्रत्येक गर्भधारणा चक्रात गर्भधारणेची ३०–३५ % शक्यता असते. गरजू जोडप्याला परवडेल अशा खर्चामध्ये कृत्रिम गर्भधारणा उपचार आता उपलब्ध आहेत. गर्भाशयात क्षेपित केलेल्या गर्भाशिवाय शिल्लक राहिलेले गर्भ अतिशीत तापमानाखाली साठवून ठेवतात आणि दात्यांच्या परवानगीने ते गरजू जोडप्यांना उपलब्ध करून दिले जातात. अशा गर्भांवर दात्याचा कायदेशीर हक्क नसतो. मात्र असे गर्भ नष्ट करण्यासाठी दात्याची परवानगी लागते.
जर वीर्याचा दर्जा चांगला नसेल, वीर्यातील शुक्रपेशींची संख्या कमी असेल तर डॉक्टर पक्व अंडपेशीत एक निरोगी शुक्रपेशीचे अंत:क्षेपण करतात आणि फलित भ्रूण गर्भाशयात सोडतात (पहा : प्रजनन, मानवी).
संततिनियमन (Contraception)
(काँट्रासेपशन). जगातील लोकसंख्येचा वाढलेला आयु:काल, वाढलेला जन्मदर आणि कमी होत चाललेला मृत्यूदर यांमुळे लोकसंख्येत भर पडत आहे. अविकसित तसेच विकसनशील देशांत लोकसंख्या वाढीचा दरदेखील वाढला आहे. या सर्वांचा एकत्रित परिणाम होऊन ‘लोकसंख्या विस्फोट’ होण्याची शक्यता आहे. अशा परिस्थितीत जन्मदर वाढू न देणे हा एकमेव पर्याय आहे. कुटुंबातील अपत्य संख्या मर्यादित ठेवून लोकसंख्येवर नियंत्रण ठेवता येते. त्यासाठी गर्भधारणा रोखणे क्रमप्राप्त असते आणि म्हणून संततिनियमन करणे गरजेचे असते. संततिनियमन करताना अंडपेशी विमोचन, फलन, गर्भरोपण अशा प्रजननाशी संबंधित प्रकिया रोखून धरतात. संततिनियमन केल्याने दोन अपत्यांमध्ये पुरेसे अंतर ठेवणे आणि अपत्यांची संख्या मर्यादित ठेवणे शक्य होते. जोडप्यातील पुरुष किंवा स्त्री यांपैकी कोणत्याही एकाने पुरेशी काळजी घेतली तरी संततिनियमन सहज साध्य होणारी गोष्ट आहे. संततिनियमनाच्या विविध पद्धती आहेत.
पुरुष संततिनियमन : पुरुष संततिनियमन करण्याचे अनेक उपाय आहेत. त्यांमध्ये ब्रह्मचर्य म्हणजे समागम टाळणे, शरीरसंबंध खंडित करणे, सुरक्षित दिवस पद्धतीचा अवलंब करणे, शुक्रपेशीरोधक जेली किंवा क्रीम वापरणे, शिश्नावरण (कंडोम) वापरणे, शस्त्रक्रियेने शुक्रवाहिनीचा मार्ग बंद करणे (नसबंदी) यांचा समावेश होतो. अनेक संस्कृतीमध्ये विवाहपूर्व काळात ब्रह्मचर्याचा पुरस्कार केलेला आहे. विवाहानंतरही ब्रह्मचर्य पाळून संततिनियमन करणे शक्य असते आणि ते प्रत्येक व्यक्तीच्या मानसिकतेवर अवलंबून असते. समागमाच्या वेळी वीर्य योनीत पडायच्या क्षणी शिश्न योनीतून काढून घेऊन वीर्य बाहेर पडू देण्याला खंडित पद्धती म्हणतात. मात्र ही पद्धत खात्रीशीर नसते.
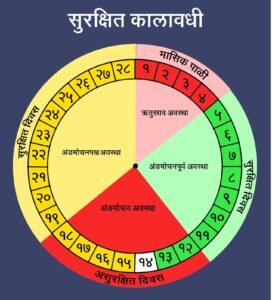
सुरक्षित दिवस पद्धतीत काही मर्यादित दिवस समागम टाळला जातो. सामान्यपणे ऋतुचक्राच्या चार अवस्था असतात: ऋतुस्राव अवस्था १–४ दिवस, अंडमोचनपूर्व अवस्था ५–१३ दिवस, अंडमोचन अवस्था १४वा दिवस आणि अंडमोचनपश्च अवस्था १५–२८ दिवस. अंडमोचन १४ व्या दिवशी होते म्हणून ऋतुचक्रातील १२ ते १८ दिवसांच्या कालावधीत फलन घडून येण्याची शक्यता असते. या कालावधीला असुरक्षित दिवस तर उरलेल्या कालावधीला सुरक्षित दिवस मानतात. सुरक्षित कालावधीत समागम केल्यास फलन घडून येण्याची शक्यता कमी असते.
शिश्नावरण (कंडोम) : आधुनिक काळात नैसर्गिक रबराच्या चिकापासून बनवलेले शिश्नावरण हे संततिनियमनासाठी प्रभावी साधन मानले जाते. समागम करण्याआधी उत्थापित शिश्नावर दर वेळी नवीन शिश्नावरण उलगडून बसवितात. वीर्य स्खलनानंतर शिश्नावरणाच्या पुढील टोकाला असलेल्या पोकळीत वीर्य साठते. त्यामुळे शुक्रपेशी व अंडपेशी यांचा संपर्क होत नाही आणि फलन होत नाही. मात्र शिश्नावरण काढताना वीर्य योनीमध्ये न पडण्याची काळजी घ्यावी लागते. भारतात ‘निरोध’ हे शिश्नावरण अधिक वापरात आहे. कुटुंब कल्याण कार्यक्रमांतर्गत अनेक रुग्णालयांमध्ये निरोध आणि इतर तत्सम शिश्नावरणांचे वाटप केले जाते. औषधांच्या दुकानात ती विकत मिळतात. शिश्नावरण वापरल्याने कर्करोग होतो अशा गैरसमजुती आहेत, परंतु त्याला काही आधार नाही. समागमाच्या वेळी योनीमध्ये शुक्रपेशीरोधक जेली अथवा क्रीम लावतात. त्यामुळे शुक्रपेशींचा नाश होतो आणि फलन घडून येत नाही. शिश्नावरणावरही शुक्रपेशीरोधक जेली किंवा क्रीम ठेवणे अधिक सुरक्षित मानतात.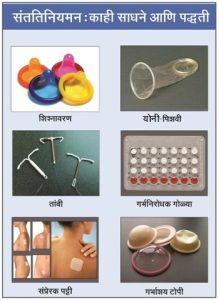
पुरुष नसबंदी : वरील सर्व उपाय तात्पुरते असतात. कायमस्वरूपी उपाय करण्यासाठी पुरुषांमध्ये शस्त्रक्रिया करतात. यात शुक्रपेशींचा मार्ग कायमचा रोखण्यासाठी शुक्रवाहिन्या शस्त्रक्रियेद्वारे बंद करतात. वृषणातून बाहेर येणाऱ्या शुक्रवाहिन्या जांघेच्या भागात त्वचेच्या पृष्ठभागालगत असतात. या भागात त्वचेला छेद घेऊन शुक्रवाहिन्या दोन्ही टोकांमध्ये एक सेंमी. अंतर ठेवून बांधतात व मधला भाग कापून टाकतात. याला ‘नसबंदी’ म्हणतात. नसबंदी केल्यानंतरही शुक्रवाहिंन्यातील शुक्रपेशी सहा महिने फलनक्षम राहतात. त्यामुळे नसबंदीनंतर किमान सहा महिने संततिनियमनाची इतर साधने वापरावी लागतात. पुरुष नसबंदी सोपी आणि परिणामकारक असते. नसबंदीनंतर नेहमीची कष्टाची कामे केल्यास कोणताही त्रास होत नाही. सर्व रुग्णालयांत स्थानिक भूल देऊन केवळ वीस ते तीस मिनिटांत ही शस्त्रक्रिया केली जाते.
स्त्री संततिनियमन : स्त्रियांमध्ये संततिनियमनाचे अनेक उपाय आहेत. या उपायांमध्ये शुक्रपेशीनाशक रसायने, गर्भाशय टोपी (सर्व्हिकल कॅप), योनी पिशवी (फेमिडोम), तांबी (कॉपर टी), गर्भनिरोधक गोळ्या, संप्रेरक पट्टी यांचा वापर आणि शस्त्रक्रियेचा समावेश होतो. फॅलोपी वाहिनीतील अंडपेशी आणि शुक्रपेशी यांचा संपर्क टाळणे आणि फलन टाळणे, हा या सर्व उपायांचा मुख्य हेतू असतो.
शुक्रपेशीनाशक रसायने : शुक्रपेशीनाशक रसायनांमध्ये फेस होणाऱ्या गोळ्या, क्रीम, जेली या स्वरूपांत उपलब्ध असतात. ही साधने समागम करताना योनिमार्गात ठेवतात. या साधनांतील रसायनांमुळे योनिमार्गाचा सामू कमी म्हणजे आम्लधर्मी होतो. या माध्यमात शुक्रपेशींचा नाश होतो.
गर्भाशय टोपी : गर्भाशय टोपी समागम करताना गर्भाशयाच्या मुखावर बसवितात. ती रबरापासून बनविलेली असून ५०–१५० मिमी. व्यासाची असते. गर्भाशयमुखाच्या आकारमानानुसार योग्य ती गर्भाशय टोपी वापरता येते. टोपी बसविण्याआधी गर्भाशयमुखाच्या भागात शुक्रपेशीनाशक जेली लावतात. यांशिवाय स्त्रियांसाठी योनी-पिशवी बाजारात मिळते. योनी-पिशवीचे कार्य जवळजवळ गर्भाशय टोपीसारखेच असते. तीही समागम करताना वापरतात. दोन्हींमुळे गर्भधारणा होण्यापासून अतिरिक्त संरक्षण मिळते.
गर्भनिरोधक गोळ्या : गर्भनिरोधक गोळ्या हा स्त्रियांसाठी संततिनियमनाचा सर्वांत स्वस्त आणि सोपा उपाय मानला जातो. गर्भनिरोधक गोळ्यांमध्ये इस्ट्रोजेन आणि प्रोजेस्टेरोन या संप्रेरकांचे मिश्रण वेगवेगळ्या प्रमाणात असते. एका पाकीटात ३० गर्भनिरोधक गोळ्या असतात. त्यांपैकी २२ गोळ्या संप्रेरकांच्या असतात व इतर आठ गोळ्या समाधानक (प्लॅसीबो) द्रव्याच्या – ग्लुकोजच्या किंवा लोहाच्या – असतात. दररोज एक असे तीस दिवस ठराविक वेळी या गोळ्यांचे सेवन करावे लागते. साधारणपणे मासिक पाळीच्या शेवटच्या दिवसापासून तीन आठवडे संप्रेरकांची गोळी घेतात आणि शेवटच्या आठवड्यात आयर्न (लोह) गोळी आठवडाभर घेतात. या गोळ्यांमध्ये प्रोजेस्टेरोनचे प्रमाण अधिक असल्याने अंडपेशी विमोचन होत नाही. अंडपेशी विमोचन झाल्यास गर्भाशयामध्ये रोपण होत नाही. मासिक पाळी व्यवस्थित होते. एखाद्या दिवशी समागम केला नाही, तरी गोळी रोज घ्यावी लागतेच. अन्यथा गर्भधारणेची शक्यता असते. भारतात माला-डी या गर्भनिरोधक गोळ्या मोठ्या प्रमाणावर वापरात आहेत. कुटुंब कल्याण कार्यक्रमांतर्गत अनेक रुग्णालयांत स्त्रियांना या गोळ्यांचे वाटप केले जाते. तसेच औषधांच्या दुकानात या गोळ्या विकत मिळतात. प्रसूतीनंतर अंडपेशी विमोचन कोणत्या महिन्यात सुरू होईल, हे अनिश्चित असते. स्तनपान करणाऱ्या स्त्रियांनी गर्भनिरोधक गोळ्या घेतल्या तर दूध कमी स्रवते. अशा परिस्थितीत संततिनियमनासाठी पर्यायी मार्गांचा अवलंब करावा लागतो.
तांबी : गर्भनिरोधक गोळ्या न वापरता दोन मुलांमध्ये अंतर ठेवायचे असल्यास गर्भाशयात तांबी (कॉपर टी) बसवितात. गर्भधारणा खंडित करण्याचा हा सोपा आणि सुरक्षित उपाय आहे. यात ‘T’ आकाराच्या दांडीभोवती २०० मिग्रॅ. तांब्याची तार गुंडाळलेली असते. हे साधन मासिक पाळीनंतर गर्भाशयमुखातून गर्भाशयात बसवतात. तांबी बसवल्याने गर्भरोपण होत नाही व गर्भधारणा टळते. तांबीची परिणामकारकता ९८% आहे. तांबी बसविल्याने शरीरावर कसलाही वाईट परिणाम होत नाही. तसेच संततिनियमनाच्या इतर साधनांची गरज पडत नाही. तांबी हे तात्पुरते साधन असून तांबीच्या टोकास एक नायलॉनचा धागा असतो. तांबी काढून टाकावयाची झाल्यास किंवा एखाद्या जोडप्यास मूल व्हावे असे वाटल्यास गर्भाशयाबाहेर असलेला नायलॉनचा धागा ओढून तांबी बाहेर काढता येते. त्यानंतर गर्भधारणा होऊ शकते. तीन वर्षानंतर तांबी काढून काही महिन्यानंतर दुसरी बसवण्याचा सल्ला दिला जातो.
संततिनियामक पट्टी : हल्ली स्त्रियांसाठी संततिनियमनासाठी त्वचेवर चिकटवता येतील अशी पट्टी उपलब्ध आहे. या पट्टीत इस्ट्रोजेन आणि प्रोजेस्टेरोन यांचे मिश्रण असते. त्यामुळे अंडपेशी विमोचन घडून येत नाही. अशी पट्टी दर आठवड्याला बदलावी लागते.
स्त्री-नसबंदी : फॅलोपी वाहिन्यांची शस्त्रक्रिया हा स्त्रियांसाठी संततिनियमनाचा कायमचा उपाय आहे. या शस्त्रक्रियेत दुर्बिणीतून १ सेंमी. छेद घेतात आणि फॅलोपी वाहिन्यांचा मार्ग बंद करतात. या तंत्राला स्त्री-नसबंदी म्हणतात. अशा शस्त्रक्रियेनंतर अंडपेशी गर्भाशयापर्यंत पोहोचत नसल्याने इतर संततिनियमनाची साधने वापरावी लागत नाहीत.
जगात संततिनियमनाची सुलभ, सुरक्षित व परिणामकारक साधने शोधण्यासाठी सतत संशोधन होत आहे. संततिनियमनाचा सर्वांत मोठा फायदा स्त्रियांना होतो. त्यामुळे गर्भपातासारखी समस्या टाळता येते आणि स्त्रीचे आरोग्य निकोप राहते. संततिनियमनामुळे बालकांमध्ये हवे तेवढे अंतर राखून बालकांना स्वतंत्रपणे त्यांच्या सोयीनुसार वाढण्याची संधी देता येते. मूल पुरेशा अंतराने जन्माला घालण्यासाठी भारतातील प्राथमिक आरोग्य केंद्रातर्फे जोडप्यांना कुटुंब कल्याण सल्ला आणि साधने मोफत उपलब्ध करून देतात. प्रौढ जोडप्यांमध्ये सुरक्षित शरीरसंबंध, स्त्रीवर मातृत्वाची सक्ती न करणे किंवा लैंगिक रोगापासून बचाव करणे ही कुटुंब कल्याणाची त्रिसूत्री समजली जाते.



